ENTREVISTA.
“La mayoría de nosotros, los nacidos en el siglo XX, tenemos una leve marca, no más grande que un lunar, en uno de nuestros brazos, a la altura del hombro. Es el rastro, a simple vista superficial e inocuo, del paso de todo un sistema de saberes expertos, controles del Estado y representaciones sociales en nuestro cuerpo”, expresa el historiador Maximiliano Fiquepron, y enfatiza que ese rastro en nuestro cuerpo “evidencia el paso del sistema de vacunación obligatoria”. El investigador conversó con Noticias UNGS sobre un tema –el rol de las vacunas en la erradicación de enfermedades– que difícilmente podría ser más actual.
Investigador y docente del Instituto de Ciencias de la UNGS, Fiquepron afirma que la cicatriz que deja en nuestro brazo la BCG, la vacuna para prevenir la tuberculosis, es un resumen del proceso de gestión de un plan de vacunación, de sus idas y sus vueltas: “Este proceso nunca fue lineal, nunca fue homogéneo, pero no obstante se lograron controlar enfermedades como la tuberculosis, una enfermedad durísima, la enfermedad del siglo XIX. Hoy hay personas que tienen tuberculosis, pero hay tratamientos, hay vacunación, hay una alternativa para enfrentar la enfermedad”.
– La vacunación no siempre fue obligatoria. ¿Cómo se gestaron los planes de vacunación obligatoria en nuestro país?
– La primera que empieza a ser objeto de lo que va a ser la obligatoriedad es la vacuna contra la viruela. Entrado el siglo XX, en 1920, no hay fechas del todo claras, pero sí puedo asegurar que viruela, poliomielitis y después BCG son las tres vacunaciones que se vuelven obligatorias y de esta manera empiezan a generar este calendario vacunatorio. Luego se empiezan a asociar otras vacunas, como la vacuna contra la difteria, por ejemplo, que es una enfermedad que hoy no produce una alta mortalidad, pero cuando no la controlás sí, el sarampión, la rubéola, las paperas, todo eso va a ir haciendo como un mapa de lo que llamamos calendario vacunatorio.
En 1796 el médico inglés Edward Jenner observó que quienes ordeñaban vacas contraían una viruela diferente, mucho más leve, y que los protegía frente a la viruela humana. Así que decidió vacunar al hijo de su jardinero con muestras extraídas de una de las llagas de una ordeñadora que había contraído viruela bovina. James Phipps, que en ese momento tenía 8 años, quedó inmune a la versión humana de la viruela. Así nació la vacuna de la viruela y la primera vacuna de la historia.
Fiquepron explica que la vacunación contra la viruela, de fines del siglo XVIII, es muy distinta a lo que conocemos hoy en día: “Se utilizaba una lanceta, es decir una especie de bisturí. Se hacía un corte al brazo de la persona y se le ponía una especie de virus inactivo, hoy diríamos inactivado. Entonces el cuerpo detectaba ese virus, de la familia de la viruela pero más leve, y podía generar los anticuerpos”.
“En ese momento había resistencias del campo médico y científico, y, en segundo lugar, resistencias sociales, culturales, problemas con la iglesia, con las estructuras del siglo XIX muy fuertes todavía, muy presentes”, explica el historiador, y menciona que el Estado británico fue el actor que respaldó la campaña: “Les servía más tener un soldado vacunado contra la viruela que no tenerlo. Entonces, más allá de los riesgos, empiezan a hacerse estos vacunatorios. Incluso esa vacunación vieja digamos, con tantos problemas, lograba algún grado de inmunidad”.
“La viruela viene arrastrando del siglo XIX un proyecto de vacunación siempre errático, con pocos fondos, con pocos profesionales, pero eso cambió desde fines de 1880 cuando la ciencia se encuentra con el laboratorio y ahora el médico puede diagnosticar, prever y analizar con todo un andamiaje científico mucho más eficaz”, explica Fiquepron, y pone como ejemplo la vacuna contra la rabia desarrollada por el químico francés Louis Pasteur a fines del silgo XIX: “Ese tipo de cosas empiezan a mostrar que las vacunas no son peligrosas”.
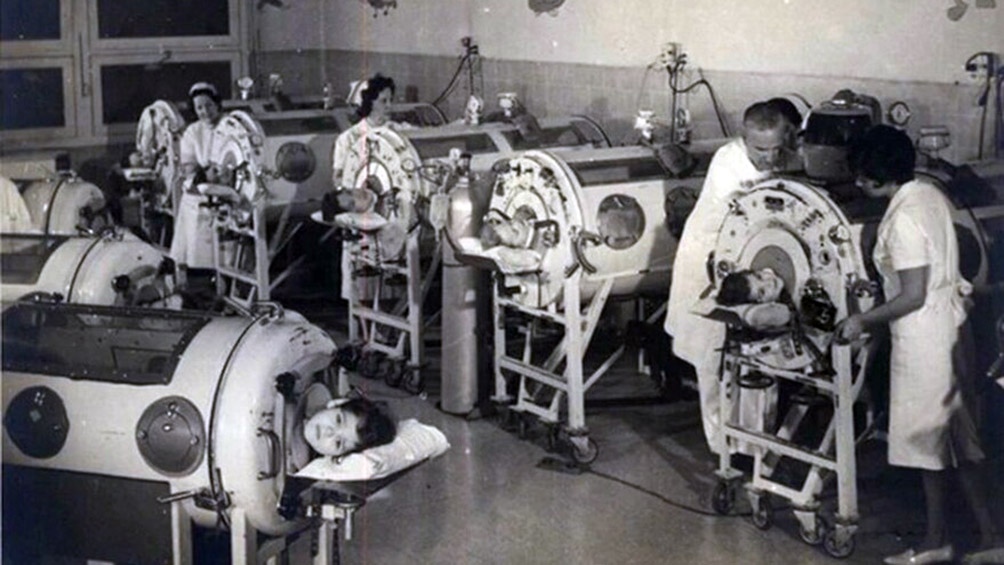
“Los proyectos más serios para desarrollar una vacuna contra la poliomielitis comienzan a mediados de 1930”, cuenta Fiquepron. Finalmente, en 1955 se aprueba la vacuna desarrollada por Jonas Salk y en 1962 se autoriza la vacuna oral desarrollada por Albert Sabin. “La Sabin evitaba el pinchazo y eso fue el logro más fuerte, además tenía otro beneficio porque cubría otras variantes de la enfermedad”, recuerda.
La campaña de vacunación contra la tuberculosis comenzó a fines de 1920, dice Fiquepron, que también menciona que en 1920 y 1930 la Fundación Rockefeller llevó adelante “campañas decisivas” en América Latina para controlar enfermedades como la viruela y la fiebre amarilla: “Acá hay un cambio importante, por eso aparecen otras enfermedades, empiezan a despuntar los que van a ser los males del siglo XX, las enfermedades cardiovasculares, las enfermedades respiratorias. Hoy te diría que todos estos problemas vienen con la degeneración producto de la vejez, como el alzheimer. Es producto de que no se murió antes ni de fiebre amarilla, ni de cólera, ni de viruela, tiene un cuerpo sano pero a la vez se va desgastando”. Y el historiador enfatiza: “Hasta que apareció el covid-19, el desafío de la medicina era ver cómo luchar contra estos problemas”.
Hoy la viruela es la única enfermedad humana que ha sido erradicada, según certificó en 1980 la OMS. Se necesitaron aplicar cerca de 500 millones de vacunas en todo el mundo, acompañadas de campañas de información y vigilancia, con medidas de prevención para contener los focos epidémicos. “Fue la única, eso también hay que decirlo», afirma Fiquepron, autor de Morir en las grandes pestes.
– ¿Cuándo apareció el calendario de vacunación nacional similar al que hoy tenemos?
-Y… con el gobierno de Alfonsín: ahí el calendario vacunatorio se vuelve parecido al que tenemos nosotros hoy. Hasta entonces eran vacunas separadas, algunas de ellas obligatorias y otras no. La campaña, por ejemplo, de erradicación de la viruela que hace la Organización Mundial de la Salud (OMS) entre la década del 70 y la de los 80 hace que se instale el tema y que otras vacunaciones sean obligatorias. Genera, incluso, una conciencia social de vacunarse, que vacunarse hace bien como prevención. Instalar esta idea de la prevención no fue tan fácil.
– ¿Las campañas de vacunación están acompañadas de otras iniciativas relacionadas con la salud pública?
-Sin duda, y eso es muy propio del siglo XX, porque es propio del llamado estado benefactor, el estado que viene a traer calidad de vida, educación, vivienda, salud. En todo el mundo, y en nuestro país también, hay proyectos de hospitales con grandes centros de diagnósticos, proyectos de mancomunidad científica. Nosotros tenemos figuras como Leloir y Milstein que han hecho ese camino. Es decir, no son episodios aislados, sino que son las partes de un mismo conjunto, que es la lucha con la enfermedad. También cambia la definición que hace la OMS después de la Guerra Fría sobre qué es enfermedad: no es solo un componente al estilo de un germen o un patógeno, sino también un conjunto de condiciones emocionales, psíquicas e incluso sociales. Entonces, con esa mirada tan global hay que hacer una campaña de control cada vez mayor. En ese lugar, la ciencia tiene un gran logro, que es el de controlar, no erradicar pero sí controlar, enfermedades que hacían desastres, con altas tasas de mortalidad y que dejaban secuelas en la población, y las transforman en un problema de gestión. Si te vacunás no hay problema, o hay un problema mucho menor.
– ¿La fiebre amarilla entraría en este grupo de enfermedades?
– La fiebre amarilla tiene un recorrido bastante complejo porque es una vacuna que cuesta mucho crear. Justamente cuesta crear la idea de vector, se pensaba que la fiebre amarilla estaba en vegetales o en animales y en lo último que se pensaba era en el mosquito. Cuando se descubre en 1890, empieza la campaña por la erradicación del mosquito. En 1937 se crea finalmente la vacuna que va a dar ese horizonte de control de una enfermedad, aunque sigue siendo una enfermedad muy brava, por decirlo en términos coloquiales.
– ¿Por qué decís que sigue siendo muy brava?
– La enfermedad no se va con un tratamiento o tomando una pastilla, sino que una vez que la tengo me dan tratamientos paliativos, sueros, reposo, con lo cual sigue siendo una enfermedad que todavía conserva ese tono medio dramático a veces. Entonces cuando no hay controles sobre los nidos de reproducción de mosquitos, no hay políticas sanitarias, es casi una certeza que la enfermedad va a volver, y peor cuando el mosquito Aedes Aegypti también puede llevar dengue, chikungunya o zika. Entonces combatirla fue un logro también, quizás con un tono no tan fulgurante, no tan fuerte, porque todavía queda un camino por recorrer.
– ¿En este caso además de la vacunación son necesarias otras iniciativas?
– Exactamente y ahí mencionas algo que es interesante, que es que solemos pensar que hay vacunas para todas las enfermedades, y justamente no es así. Quizá con el covid-19 la vacuna ayude pero no genere esa inmunidad total: veremos, ojalá que sí. Es mucho más complejo el tema, pero en nuestras expectativas hay esta cosa medio milagrosa de la vacuna para toda la vida, que es una realidad, pero no podemos aplicarlo de manera homogénea a todas las enfermedades. Se ve con la gripe, por ejemplo: hay vacunaciones anuales de la gripe, pero la gripe sigue apareciendo y seguirá apareciendo, me imagino.
– ¿Aparece a lo largo de la historia una cierta reticencia a vacunarse? ¿A qué se debe?
– El miedo radica en varias cosas, pero un dato es la eficacia. Cuando no podés garantizar la eficacia generás miedo, cuando tenés el rumor de que se enfermó fulano y se murió porque lo vacunaron generás miedo, ansiedad en la población, incertidumbre, y ese es el peor escenario en una política de aceptación. Una vacunación no está exenta de tensiones sociales, tenés resistencias que vienen por aspectos sociales, aspectos políticos. Lo mejor que le puede pasar a un plan de vacunación es tener políticas claras, tener canales, intermediarios, conversar sobre la enfermedad, a responder las dudas de la población. Pero el miedo va a estar porque el miedo es a morir, es intrínseco, sobre todo una enfermedad así.
Doctor en Ciencias Sociales por la UNGS y el IDES, Fiquepron se especializa en el estudio de las epidemias ocurridas de los siglos XIX y XX en la Argentina. Cuenta que los comienzos de la pandemia por covid-19 lo hizo recordar la poliomielitis. “En abril de 2020, cuando circuló una especie de discusión de asociaciones, si hacés esto, se contagia así, todo potenciado por el silencio de la OMS, la no definición del uso del barbijo, si había que lavar todas las cosas, todo eso me hace acordar muchísimo a la poliomielitis, que estuvo casi 40 años presente en distintas intensidades”.
El historiador también encuentra un punto de asociación con la Gripe Española de 1918: “Sobre todo por la forma de contagio, es decir, el aire. Antes de la pandemia, leí un artículo de la revista Caras y Caretas en el que se bromeaba con la idea de que si en esa época alguien tosía en la calle, se lo miraba raro. Y eso es algo que pasa también hoy en día”.
Sin embargo, Fiquepron enfatiza que hay que otorgarle a la covid-19 un carácter excepcional: “Creo que se ganó un lugar como algo que no puede enmarcarse en el pasado solamente, sino que hay que mirarlo con su propia particularidad. Como historiador uno tiene ese defecto: todo trata de pensarlo y de enmarcarlo en el pasado, pero el covid-19, con todos los cambios que trajo, buenos, malos, no tan malos ni tan buenos, se ganó un lugar para analizarlo como la enfermedad del siglo XXI”.
Marcela Bello
24/11/21